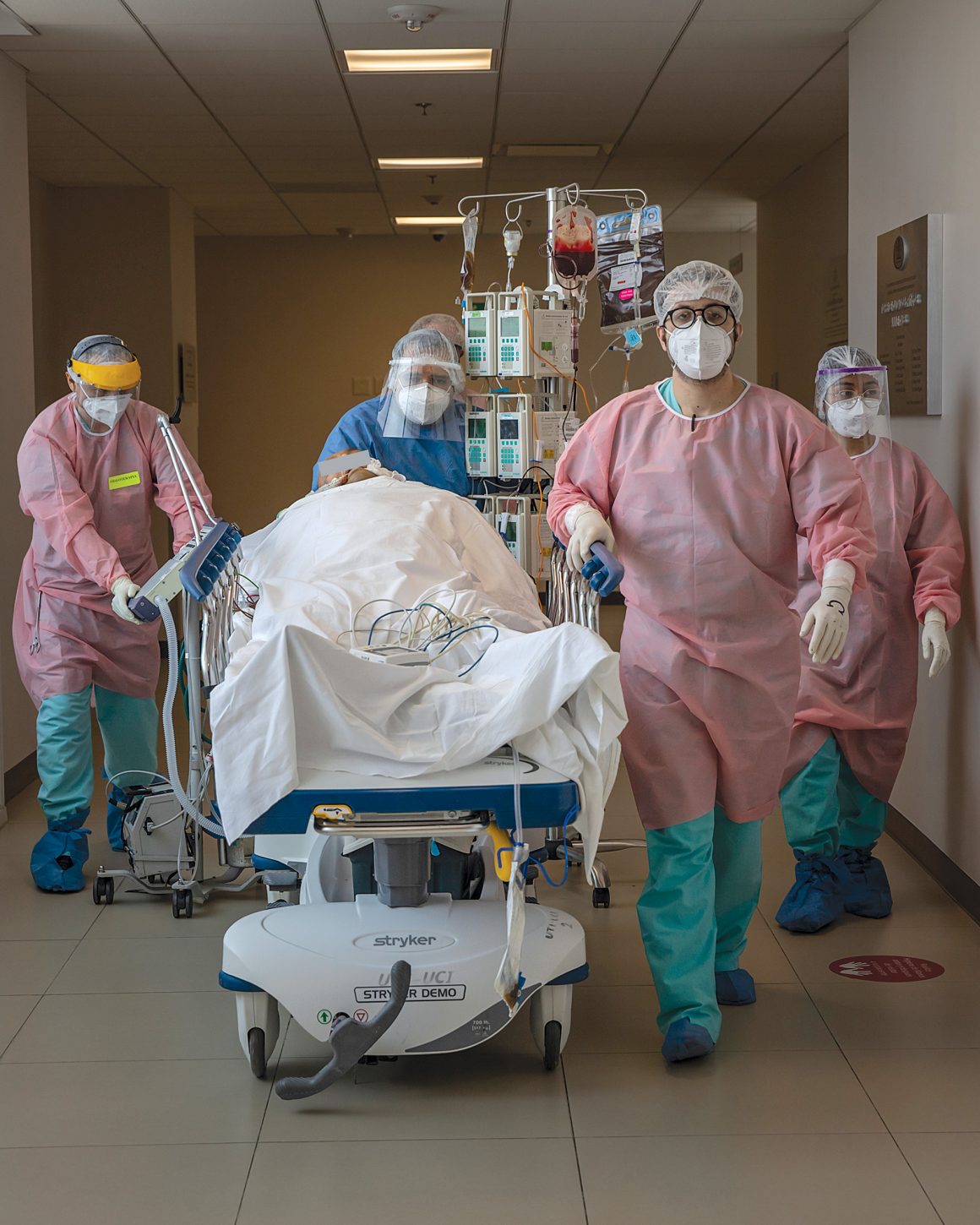
Después de veinte meses de pandemia en México es evidente que desde el gobierno y la sociedad hemos fallado en proteger la salud de las personas más vulnerables.
{{Agradezco los agudos comentarios de Melina Altamirano, Élodie Brun, Melisa González, Mariana Oliver y Cristian Solórzano para la realización de este artículo}}
Estas fallas no son nuevas, ni se explican solo por la covid-19: en 2018, según el Coneval, 20.1 millones de personas no tenían acceso a los servicios de salud. Esto significa que no estaban afiliadas, ni tenían derecho a servicios de salud en instituciones públicas o privadas. Si enferman, están a la deriva, pues sin acceso a servicios de salud el costo de atender una enfermedad o accidente puede vulnerar su integridad física y dañar su patrimonio de manera severa.
En 2020, el número de personas en México sin acceso a servicios de salud aumentó a 35.7 millones, es decir, un incremento de 15.6 millones en dos años. Coneval explora las razones de esta considerable alza en una nota metodológica rigurosa sobre la carencia de servicios de salud en su medición multidimensional de la pobreza y esboza un panorama desolador.
{{Coneval, “Nota técnica sobre la carencia por acceso a los servicios de salud, 2018-2020”, 2021.}}
15.6 millones de personas no saben que tienen derecho a servicios y medicamentos gratuitos en el nuevo Instituto de Salud para el Bienestar (Insabi) que empezó a operar en enero de 2020 para sustituir al Seguro Popular. Cuando se desconoce un derecho no es posible ejercerlo, tampoco exigir que se garantice. El aumento en la falta de acceso a servicios de salud afecta, en particular, a las personas en pobreza extrema: en 2018, 25.6% de las personas en esta condición reportaban no tener acceso; en 2020, este porcentaje se incrementó a 60%. Además, la proporción de hogares que incurrieron en gastos catastróficos en salud prácticamente se duplicó, de 2.1% de los hogares a 3.9%.
((Un gasto en salud se considera catastrófico cuando el hogar le destina más del 30% de su ingreso disponible. El ingreso disponible corresponde al ingreso total menos el gasto en alimentos.))
La pandemia de la covid-19 ha revelado la urgencia de un sistema sólido de protección en salud y el riesgo que su fragilidad implica para todas las personas. La vacunación es un ejemplo contundente. Nuestra seguridad individual frente al coronavirus y sus variantes solo se garantizará cuando cerca de 70-80% de la comunidad con la cual interactuamos de manera regular esté inoculada. No basta con que las personas en nuestra familia, en la escuela de nuestras hijas o hijos, en nuestro lugar de trabajo estén vacunadas. La única manera de minimizar el riesgo de contagio o enfermedad es que prácticamente todas las personas de nuestro entorno lo estén.
¿Por qué millones de personas en México no tienen acceso a los servicios de salud?, ¿por qué las personas recurren a los servicios privados si están aseguradas en los sistemas públicos?, y ¿cuáles son las fallas del sistema público?, ¿cómo podemos aliviarlas?
Este artículo se organiza en tres secciones. Comienzo con ilustraciones sobre la elevada vulnerabilidad que la mayor parte de la población mexicana experimenta en el acceso a servicios de salud, desde la atención ambulatoria hasta los padecimientos graves como el cáncer. Después, analizo las razones detrás de estas vulnerabilidades, tanto del lado de la oferta de servicios de salud, como del lado de la demanda. En particular destaco que la atención médica no basta para garantizar la salud si esta se concibe como bienestar. Las políticas públicas, en consecuencia, tienen que considerar los determinantes sociales de la salud. Por ello, finalmente, analizo el papel de los gobiernos en la protección social de la salud y discuto las fragilidades del sistema público en México que son apremiantes de resolver.
¿Quiénes necesitan protección en salud?, ¿quiénes son más vulnerables?
La salud depende de los hábitos alimenticios, la actividad física, la vivienda, el trabajo, el entorno y el acceso a servicios médicos. Las personas solo controlamos de manera parcial estas circunstancias y, en general, aquellas con bajos ingresos, acceso a servicios públicos deficientes o empleos precarios enfrentan situaciones de marginación. En México, la salud es un derecho constitucional desde 1983; sin embargo, la vulnerabilidad en el tema sanitario sigue siendo profunda.
En un estudio reciente sobre las estrategias individuales de acceso a la salud de las personas que trabajan en espacios públicos de la Ciudad de México, mostramos que las decisiones de búsqueda de atención médica dependen de si las personas tienen seguridad social, de sus ingresos y tiempo disponibles, y de sus experiencias con enfermedades graves o crónicas.
{{Sofya Dolútskaya y Laura Flamand, ¿Desigualdades en el cuidado de la salud? Las personas sin seguridad social que trabajan en los espacios públicos de la Ciudad de México, Documento de trabajo del TraDes, El Colegio de México, 2021. El trabajo de campo para esa investigación se realizó entre noviembre de 2020 y marzo de 2021.}}
Ante la ausencia de un sistema público efectivo y oportuno, las personas desarrollan estrategias individuales o familiares para atenderse sobre todo en el sector privado aun cuando tienen acceso al Insabi o a la seguridad social. El estudio confirma la enorme vulnerabilidad de las personas de bajos ingresos que no tienen seguridad social.
La manera en que las personas comerciantes o artesanas conciben la salud se relaciona sobre todo con su capacidad de trabajar todos los días, pues de esto depende su subsistencia diaria. En general, definen la salud como ausencia de enfermedad, es decir, están sanas si pueden trabajar. Esta manera de concebir la salud moldea las estrategias de las personas cuando buscan servicios de atención ambulatoria y, en consecuencia, no extraña que prefieran los más expeditos para minimizar el tiempo de ausencia en el trabajo y los ingresos perdidos.
Recurren sobre todo a los consultorios adyacentes a farmacias (CAF) y a otros servicios privados de bajo costo cuando tienen necesidades en salud.
{{En México, la importancia de los CAF como canal de acceso a la atención primaria en salud ya se ha documentado; véase, entre otros, Sandra Díaz-Portillo, Álvaro J. Idrovo, Anahí Dreser, Federico R. Bonilla, Bonifacia Matías-Juan, Verónica J. Wirtz, “Consultorios adyacentes a farmacias privadas en México: infraestructura y características del personal médico y su remuneración”, en Salud Pública de México, vol. 57, núm. 4, 2015, pp. 320-328.}}
La razón es simple: los servicios públicos a los cuales tienen acceso requieren meses para conseguir una cita así como largas horas de espera una vez que se concreta una consulta. Estas personas prefieren pagar la módica cuota del CAF en casos de padecimientos respiratorios y gastrointestinales que no consideran graves y recibir atención inmediata.
Este hallazgo es consistente con los datos nacionales. De acuerdo a la Encuesta Nacional de Salud y Nutrición (Ensanut), 45% de las personas afiliadas al IMSS utilizaron los servicios de los caf u otros servicios privados en el último mes; en el caso de las personas sin seguridad social, el porcentaje se incrementa a 69%.
Nuestro estudio revela que las personas entrevistadas consideran que los caf son atractivos porque ofrecen atención sin cita previa, en horarios muy amplios, con poco tiempo de espera y a un costo bajo; además, es posible conseguir una prescripción médica de manera inmediata cuyos medicamentos pueden adquirir en la farmacia contigua. Esta atención rápida contrasta con los servicios públicos que suelen estar saturados.
La pandemia ha reducido los ingresos de la población que labora en los espacios públicos de la Ciudad de México, tanto por la caída de las ventas en la vía pública como por la pérdida de empleos. En cuanto a la atención en salud, las dos reacciones típicas a la disminución de ingresos son, en palabras de las personas entrevistadas, “buscarlo más barato” o “aguantarse”, es decir, no buscar atención. En este contexto, los caf se han mantenido como la mejor opción de primer contacto, aunque no siempre con tratamientos efectivos. Entre 2018 y 2020, el número de personas que los utilizaron aumentó 1.5 millones.
((Coneval, “Nota técnica sobre la carencia por acceso a los servicios de salud, 2018-2020”, 2021, p. 15.))
Cuando se trata de hospitalización, esta población dispone de pocas opciones. En la atención ambulatoria, muchas personas pueden pagar consultas en los caf o en consultorios particulares; en contraste, los hospitales privados suelen estar fuera de su alcance. La pandemia ha exacerbado la dificultad de acceder a servicios hospitalarios, en específico, para los comerciantes o artesanos en vía pública; las dos opciones disponibles son atenderse en un hospital público, en ocasiones por urgencias, o no atenderse.
La covid-19 modificó los factores que se consideran al elegir entre estas dos opciones. Por un lado, esta es una de las enfermedades que las personas en empleos informales consideran “grave” porque impide el trabajo diario, en consecuencia, intentan conseguir atención hospitalaria. Por otro, la conversión de los hospitales públicos para la atención exclusiva del coronavirus cerró la ventana de acceso para otros padecimientos. Preocupa, en especial, la dificultad de las personas con enfermedades crónicas (diabetes, hipertensión, glaucoma, problemas cardiovasculares) para conseguir consultas, medicinas y estudios diagnósticos a los que antes tenían acceso en las unidades públicas. Por ejemplo, un análisis reciente sobre el tratamiento de 142 pacientes de cáncer de mama, la mayoría con derecho al Seguro Popular o al Insabi (74%), reporta que ocho de cada diez sufrieron una interrupción o cambio en su tratamiento durante el último año.
((Cynthia Villarreal-Garza, Alejandro Aranda-Gutierrez, Ana S. Ferrigno, Ana Platas, Isabelle Aloi-Timeus, Fernanda Mesa-Chavez, et al., “The challenges of breast cancer care in Mexico during health- care reforms and covid-19”, The Lancet Oncology, vol. 22, núm. 2, 1 de febrero de 2021.))
En suma, las personas sin seguridad social y con empleos precarios suelen concebir la salud como ausencia de enfermedad y solo buscan atención cuando el padecimiento les impide trabajar. Estas personas acuden sobre todo a los consultorios adyacentes a farmacias cuando tienen alguna necesidad en salud con el consecuente gasto de bolsillo ante la saturación de los servicios públicos. En general, no pueden darse “el lujo” de enfermar de algo grave, pues su acceso a servicios hospitalarios o especializados está muy limitado. La pandemia, desde luego, ha exacerbado estas vulnerabilidades.
¿Y si enfermamos de algo grave, como cáncer?
Los padecimientos oncológicos fueron la tercera causa de muerte en 2019, 13.4% de las muertes totales en México. Además, entre 1990 y 2019, el número de muertes por este motivo se duplicó de 41 mil a 89 mil personas. Estas enfermedades generan costos directos e indirectos de entre 23 y 30 mil millones de pesos cada año, es decir, casi una quinta parte del presupuesto total del Insabi en 2020.
En el informe Cáncer y desigualdades sociales en México / 2020 mostramos que, si bien el cáncer puede explicarse por factores de riesgo asociados con hábitos no saludables, también hay determinantes sociales de la salud que las personas no escogen.
{{Laura Flamand, Carlos Moreno y Rafael Arriaga, Cáncer y desigualdades sociales en México / 2020, Ciudad de México, El Colegio de México, 2021}}
Las personas más vulnerables suelen tener a su disposición menos recursos para prevenir los padecimientos oncológicos o para identificarlos de manera temprana, ya sea porque carecen de espacios para la actividad física o trabajan en condiciones insalubres y riesgosas, viven en hacinamiento o tienen bajos niveles de escolaridad. La posibilidad de atenderse un cáncer de manera efectiva y oportuna depende también de si tienen seguridad social o de su lugar de residencia, pues hay regiones que carecen de personal y equipo médico especializado.
Diversos estudios sobre cáncer cervicouterino, por ejemplo, muestran que personas con desventajas sociales suelen ser más susceptibles a desarrollar algún tipo de lesión oncológica, así como a acceder a tratamientos de manera tardía o de baja efectividad. Además, entre las mujeres, las diferencias en el último grado de escolaridad alcanzado derivan en desigualdades en la detección oportuna.
En todo el ciclo de atención y control del cáncer, las personas que experimentan desventajas vinculadas con su nivel de ingreso, su género, su lugar de residencia o su afiliación a la seguridad social enfrentan mayores riesgos. Conviene enfatizar que las personas con padecimientos oncológicos enfrentan un panorama muy adverso por los gastos de bolsillo asociados al traslado a otras ciudades o entidades para recibir atención o a los costos de tratamientos que su esquema de aseguramiento no cubre. En otros términos, las personas de altos ingresos, las que residen en zonas urbanas y las afiliadas a la seguridad social parecen estar mejor protegidas frente al cáncer: aunque hay variaciones según el tipo, su probabilidad de adquirirlo suele ser más baja y la de acceder a tratamiento efectivo, más elevada.
En la investigación detallamos que las entidades federativas con mayores razones de mortalidad por incidencia se encuentran en la región sur del país, la menos desarrollada; mientras que las entidades de la región norte, la más desarrollada, y la capital del país presentan las razones más bajas. Estas desigualdades territoriales están asociadas con una distribución asimétrica de recursos de todo tipo para controlar el cáncer. Por ejemplo, para tratar estos padecimientos, los municipios menos marginados cuentan con 3.5 veces más especialistas médicos, 5.3 veces más mastógrafos y 5.1 veces más consultorios que los municipios más marginados. La atención oncológica especializada todavía está concentrada: la Ciudad de México tiene diecisiete veces más especialistas médicos que Quintana Roo y doce veces más consultorios que el Estado de México.
Esta distribución desigual se explica, en parte, porque el sistema de salud pública en nuestro país ha experimentado bajo financiamiento desde hace varias décadas, quizá con la excepción del periodo 2003-2015 durante el cual se incrementó en paralelo a la implementación del Seguro Popular. Esta desigualdad en la distribución también surge de la fragmentación del sistema de salud público y de su operación descoordinada. Las instituciones ofrecen protocolos de atención diversos en cuanto a medicamentos, terapias, tiempos de atención, niveles de efectividad y cuidados paliativos según el tipo de aseguramiento de la persona (ej. IMSS, ISSSTE, Fucam).
En México, 70% de los casos de cáncer se detectan en etapas avanzadas, lo cual reduce las posibilidades de curarlos y encarece su tratamiento. Además, en cuanto a las desigualdades en la protección social en salud, las personas que cuentan con un seguro en el sistema público o en el privado tienen más probabilidades de acceder a pruebas de detección oportuna que las no aseguradas.
((Maricruz Rivera-Hernandez y Omar Galárraga, “Type of insurance and use of preventive health services among older adults in Mexico”, Journal of Aging and Health, vol. 27, núm. 6, marzo de 2015, pp. 962-82.))
Nuestra investigación muestra con contundencia que el derecho a la protección social en salud cuando una persona tiene cáncer u otra enfermedad grave es profundamente desigual en México. Las acciones de prevención, detección, atención médica, rehabilitación y cuidados paliativos interactúan con las desigualdades sociales que prevalecen en nuestro país, en perjuicio de las personas vulnerables. En concreto, aunque suele pensarse que los factores de riesgo para las enfermedades graves son hábitos libremente elegidos por las personas, muchos también dependen de condiciones sociales y económicas que no se eligen.
¿Por qué millones de personas en México no tienen acceso a los servicios de salud? ¿Por qué la probabilidad de adquirir cáncer depende en cierta medida del nivel de ingresos o el éxito del tratamiento del lugar de residencia o del tipo de empleo? ¿Por qué las personas recurren de manera masiva a los servicios privados si están asegurados en los sistemas públicos? ¿Dónde están las fallas del sistema público de salud?
Se espera que los gobiernos resuelvan o, por lo menos, alivien problemas sociales. Sin embargo, un gran número de encuestas de opinión revelan que para muchas personas el gobierno no es una solución y critican la escasa efectividad o, en el extremo, la ineficiencia de las intervenciones gubernamentales: las políticas de promoción de la actividad física no fomentan su desarrollo, los programas de educación sexual no se traducen en menos embarazos en la adolescencia, entre otros ejemplos.
Este artículo parte de la convicción de que las intervenciones gubernamentales tienen la capacidad de aliviar problemas sociales, incluso los muy graves. Las y los ciudadanos constituimos gobiernos porque tienen capacidades de organización con el potencial de rebasar las individuales. Los gobiernos deben ser capaces de conducir, de estabilizar y, desde luego, de negociar políticamente. Entre otras tareas les hemos encomendado que desarrollen visión de largo plazo, protejan los intereses dispersos de la ciudadanía frente a los intereses concentrados, nos coordinen alrededor de objetivos compartidos, nos guíen en los conflictos e incluso nos reconcilien.
((Véase, por ejemplo, Do institutions matter? Government capabilities in the United States and abroad, editado por R. Kent Weaver y Bert A. Rockman, Washington D. C., Brookings Institution Press, 1993.))
En México y alrededor del mundo hay acciones gubernamentales efectivas que, por ejemplo, han logrado disminuir la desnutrición infantil o reducir las muertes derivadas del cáncer. Entre los objetivos del componente de salud del programa Oportunidades estaba prevenir y atender la desnutrición de las niñas y los niños desde la etapa de gestación entregando suplementos nutricionales. En una evaluación se mostró que la prevalencia de anemia en la población del programa menor de dos años se redujo a casi la mitad en 2010 (35.8%) con respecto a lo observado en 1998 (61%). La prevalencia de talla baja, además, disminuyó en una tercera parte durante el mismo periodo, 23.9 contra 35 por ciento.
{{Coneval, Informe de la Evaluación Específica de Desempeño 2010-2011: Programa de Desarrollo Humano Oportunidades, Ciudad de México, 2011.}}
Según la OMS, algunos países han logrado evitar hasta cuatro de cada diez muertes provocadas por cáncer con intervenciones de promoción de la salud y prevención temprana de alta efectividad, incluso en contextos de recursos escasos: promover la alimentación saludable y la actividad física, evitar el sobrepeso y la obesidad, prevenir y tratar las adicciones al tabaco y al alcohol y, finalmente, impulsar la vacunación contra la hepatitis B y el virus del papiloma humano.
¿El gobierno garantiza la protección social en salud? El acceso efectivo a los servicios de salud es una combinación de las características de la oferta y de la demanda a lo largo del proceso de obtener atención ante la percepción de una necesidad. La oferta refiere a los atributos de los sistemas, las organizaciones y los proveedores de salud. La demanda a las características de las personas, los hogares, así como los entornos sociales, culturales y físicos.
((Jean-Frederic Levesque, Mark F. Harris y Grant Russell, “Patient-centred access to health care: conceptualising access at the interface of health systems and populations”, International Journal for Equity in Health, vol. 12, 11 de marzo de 2013.))
Se ha escrito e investigado en extenso sobre la oferta de los servicios de salud en México y tenemos relativa claridad sobre sus debilidades. Hay tres evidencias precisas sobre la fragilidad del sistema público en nuestro país. Primera, el acceso a los servicios de salud suele determinarse por el tipo de trabajo de cada persona, lo cual deriva en dos subsistemas desiguales en cuanto al gasto y los servicios disponibles, uno para personas con seguridad social y otro para aquellas que no gozan de esta protección, más de la mitad de la población mexicana. Segunda, el gobierno invierte muy poco en salud, 2.8% del pib en gasto público, comparado con 6.6% en Argentina y 4% en Brasil.
{{Organización Mundial de la Salud, “Comisión sobre los determinantes sociales de la salud. Informe de la Secretaría”, documento A62/9, 16 de marzo de 2009.}}
Además, el gasto total en salud es muy ineficiente, pues la proporción del gasto de bolsillo es muy elevada, 41% de las erogaciones totales frente a 15% en Argentina y 28% en Brasil.
{{Coneval, Estudio diagnóstico del derecho a la salud 2018, Ciudad de México, 2018; Organización Mundial de la Salud, Health financing, Global Health Observatory Data Repository, 2019.}}
Tercera, el sistema opera con un enorme déficit de personal; para alcanzar el promedio de los países de la OCDE se requeriría formar a cerca de 120 mil médicas y médicos.
((Coneval, Estudio diagnóstico del derecho a la salud 2018, Ciudad de México, 2018. En el caso de enfermería el déficit es aún más grave, pues México tiene apenas un tercio del personal que el promedio de los países miembros de la OCDE.))
Sobre la demanda de los servicios sabemos mucho menos. Para aumentar el acceso es crucial entender mejor las percepciones de las personas sobre la salud y los servicios, las condiciones de su trabajo y de su vida, su situación socioeconómica y su contexto sociocultural.
A la vez es necesario conocer los determinantes sociales de la salud. Por ejemplo, el nivel de ingresos, el acceso a bienes y servicios públicos, la escolaridad, las condiciones de trabajo y ocio, así como el estado de las viviendas y los entornos físicos. Desde luego, estos determinantes están moldeados por la distribución de dinero, poder y todo tipo de recursos en los planos global, nacional y local. Estos tienen gran influencia en el estado de salud, explican la cobertura y la calidad de los servicios sanitarios a los cuales las personas acuden y causan buena parte de las inequidades sanitarias entre los países y dentro de ellos.
En cuanto a estos determinantes, hay consideraciones cruciales en términos de política pública. Las intervenciones tienen que partir de la premisa de que los cuidados médicos son insuficientes para mejorar los resultados en salud, es decir, el bienestar de las personas. Alrededor del mundo y en México hay políticas que influyen de manera positiva sobre ellos. En general, las iniciativas intersectoriales, por ejemplo, aquellas que vinculan la atención en salud con las prácticas educativas y laborales, suelen generar transformaciones integrales y mejoras en los determinantes sociales. En el caso mexicano, resalta, por ejemplo, el éxito del programa Progresa/Oportunidades/Prospera para que las personas asistieran a servicios de atención preventiva en los centros de salud comunitarios.
Antes de la pandemia de la covid-19, el sistema mexicano de salud ya se caracterizaba por sus bajos niveles de acceso efectivo, aun para la población afiliada a algún sistema de seguridad social. En México, como en muchos otros países de América Latina y del Caribe, la protección social en salud todavía está vinculada al estatus laboral de los beneficiarios, lo que deja a la mayoría de las personas en empleos informales sin acceso efectivo a los servicios sanitarios.
¿Cómo garantizar el acceso a los servicios de salud? En general, hay tres instrumentos de política disponibles para proveer protección social en salud. (I) La seguridad social contributiva que suele incluir seguros de salud y de desempleo, pensiones, y compensaciones para los trabajadores y sus familias. (II) La asistencia social, usualmente no contributiva con transferencias y subsidios focalizados, sobre todo para personas de bajos ingresos. (III) Las políticas universales que ofrecen cobertura a toda la población con transferencias relativamente generosas y servicios de alta calidad que se financian con impuestos generales.
((Juliana Martínez-Franzoni y Diego Sánchez-Ancochea, “The double challenge of market and social incorporation: progress and bottlenecks in Latin America”, desiguALdades.net Working Paper Series, 27, 2012.))
Sin duda, la política social más ambiciosa de las últimas dos décadas para resolver el acceso limitado a los servicios de salud fue el Seguro Popular. El SP tuvo logros concretos desde su creación en 2003: transformó la lógica del financiamiento de los servicios de salud para la población sin seguridad social con la consecuente mejora en su protección financiera y aumentó la utilización de los servicios de sus afiliados. El SP, sin embargo, dejó una deuda enorme con la sociedad en cuanto a la oportunidad y la calidad de sus servicios. Como la provisión dependía de 32 sistemas estatales de salud muy heterogéneos en capacidades y desempeño, sus servicios eran muy desiguales entre las entidades.
((Laura Flamand y Carlos Moreno Jaimes, Seguro popular y federalismo en México. Un análisis de política pública, Ciudad de México, CIDE, 2014.))
Es el momento de comenzar a construir un sistema de salud universal en México como los que ya existen en Brasil o en Costa Rica. Los sistemas universales ofrecen asegurar la salud de la población desde el nacimiento hasta la edad avanzada. Con sus diferencias, estos sistemas incluyen un catálogo relativamente amplio de intervenciones y aspiran a garantizar en la práctica que servicios de calidad se encuentren disponibles en todo lugar y tiempo. Los sistemas universales son más efectivos como instrumentos de redistribución que las intervenciones focalizadas a grupos de bajos ingresos, no crean estigmas sociales y se administran con más facilidad. En su origen, estos sistemas tienden a generar efectos macrosociales muy positivos, como coaliciones entre clases y mayor cohesión social, lo cual suele ocasionar que el gasto público aumente y la calidad de los servicios mejore.
((Martínez-Franzoni y Sánchez-Ancochea, op. cit.))
La creación de un sistema universal de salud se ha discutido en México por lo menos desde los años ochenta y es, hasta ahora, una promesa incumplida del gobierno del presidente López Obrador. El objetivo principal del Insabi es crear un sistema de acceso gratuito a servicios de salud y medicamentos solo para la población sin seguridad social.
{{Andrés Manuel López Obrador, “Lineamientos del Instituto de Salud para el Bienestar”, 12 de julio de 2019.}}
La reforma al sistema de salud mantiene los subsistemas de atención existentes con la rectoría de la Secretaría de Salud que, en principio, se ocuparía de fomentar la articulación de las instituciones públicas, aunque no hay detalles concretos todavía. Es decir, por ahora, no se ha propuesto un sistema universal similar al de Brasil o Canadá. Hasta la fecha sigue habiendo incertidumbre alrededor del nuevo esquema de financiamiento, las corresponsabilidades de los órdenes de gobierno y la fórmula para transferir los recursos federales a los estados. Todavía no hay una ruta de transición e integración donde se definan tiempos, procesos y las variables epidemiológicas que se utilizarán, como observaron Reyes-Morales y sus colaboradores
{{Hortensia Reyes-Morales, Anahí Dreser-Mansilla, Armando Arredondo-López, Sergio Bautista-Arredondo, Leticia Ávila-Burgos, “Análisis y reflexiones sobre la iniciativa de reforma a la Ley General de Salud de México 2019”, Salud Pública de México, vol. 61, núm. 5, septiembre-octubre de 2019, pp. 685-691.}}
desde la reforma legal.
En la reforma del sector salud en México, ojalá hacia un sistema universal, las tareas más apremiantes para la sociedad y el gobierno son evitar que el hecho azaroso del lugar de nacimiento o residencia defina la cobertura o los estándares de calidad de los servicios de salud, priorizar de igual manera a los trabajadores formales y a quienes están ocupados en la economía popular, así como revertir el financiamiento a la salud donde domina el gasto de bolsillo, en especial, entre la población más vulnerable. ~